Osteoblastoklastom
Zuletzt überprüft: 23.04.2024

Alle iLive-Inhalte werden medizinisch überprüft oder auf ihre Richtigkeit überprüft.
Wir haben strenge Beschaffungsrichtlinien und verlinken nur zu seriösen Medienseiten, akademischen Forschungseinrichtungen und, wenn möglich, medizinisch begutachteten Studien. Beachten Sie, dass die Zahlen in Klammern ([1], [2] usw.) anklickbare Links zu diesen Studien sind.
Wenn Sie der Meinung sind, dass einer unserer Inhalte ungenau, veraltet oder auf andere Weise bedenklich ist, wählen Sie ihn aus und drücken Sie Strg + Eingabe.
Krebsfälle in der Welt nehmen ständig zu. Unter den Läsionen des Skelettsystems ist das Osteoblastoklastom (Riesenzelltumor, Osteoklastom) führend in der Häufigkeit - ein gutartiger Tumorprozess, der zu Malignität neigt und eine Vielzahl von Knochen des Skeletts schädigen kann. [1] Das primäre klinische Bild der Krankheit verläuft unmerklich, aber im Laufe der Zeit erregt die Schwellung eines separaten Knochenbereichs Aufmerksamkeit: Der Tumor wächst allmählich und schmerzlos. Die Behandlung der Pathologie ist chirurgisch, wobei das Osteoblastoklastom aus gesundem Gewebe entfernt wird. Bei rechtzeitigen therapeutischen Maßnahmen gilt der Krankheitsverlauf als ermutigend.[2]
Epidemiologie
Dieser Tumor wurde erstmals im 19. Jahrhundert von dem französischen Chirurgen August Nelaton detailliert beschrieben. Die Riesenzellmasse wurde in die Kategorie der fibrösen Osteodystrophien aufgenommen. Die Pathologie wurde mit verschiedenen Begriffen bezeichnet: brauner Tumor, Gigantom, Osteoklastom, lokale fibröse Osteodystrophie, Riesenzellsarkom. Der Name Osteoblastoklastom wurde von Professor Rusakov in die medizinische Terminologie eingeführt.
Bis heute haben Fachleute keinen Zweifel an der Tumorentstehung des Osteoblastoklastoms, das als eine der häufigsten Knochenneubildungen gilt. Bei Männern und Frauen tritt die Erkrankung etwa gleich häufig auf. Es gibt Beschreibungen der familiären und erblichen Pathologie.
Osteoklastom kann sich in fast jedem Alter entwickeln. Es gibt bekannte Fälle von Tumorerkennung, sowohl bei einjährigen Säuglingen als auch bei 70-jährigen älteren Menschen. Laut Statistik sind fast 60% der Patienten mit einem solchen Neoplasma Menschen im Alter von 20 bis 30 Jahren.
Das Osteoblastoklastom gehört zur Kategorie der solitären Tumoren, meist solitär. Selten entwickeln sich ähnliche Herde in angrenzendem Knochengewebe. Die Läsion erstreckt sich am häufigsten auf lange Röhrenknochen (fast 75% der Fälle), kleine und flache Knochen leiden etwas seltener.
Lange Röhrenknochen sind hauptsächlich im Bereich der Epimetaphyse (im Kindesalter - im Bereich der Metaphyse) betroffen. Es gibt keine Tumorkeimung im Gewebe des Gelenk- und Epiphysenknorpels. Seltener betrifft die Pathologie den Bereich der Diaphyse (weniger als 1% der Fälle).
Das Osteoblastoklastom der Gesichtsknochen macht mehr als 20 % aller Tumoren mit dieser Lokalisation aus.
Mediziner unterscheiden zwischen bösartigen und gutartigen Osteoblastoklastomen. In der Kindheit ist eine maligne Pathologie selten.
Ursachen osteoklastom
Ärzte können nicht auf eine eindeutige Ursache des Osteoblastoklastoms hinweisen. Es wird angenommen, dass das Auftreten der Pathologie Folgendes beeinflussen kann:
- entzündliche Prozesse, die den Knochen und das Periost betreffen;
- traumatische Verletzung oder wiederholte Verletzungen desselben Knochenbereichs;
- wiederholte Expositionen;
- Verletzung der Knochenbildung während der vorgeburtlichen Zeit.
In etwa sieben von zehn Fällen betrifft das Osteoklastom lange Knochen, kann sich aber auf angrenzende Sehnen und Weichteile ausbreiten.
Wenn sich die Pathologie im maxillofazialen Bereich entwickelt, ist die Ursache meistens ein Knochentrauma oder ein infektiöser Prozess - zum Beispiel nach Zahnextraktion, Exstirpation. Seltener wird das Auftreten eines Neoplasmas im Bereich der Fibula und Tibia, der Rippen und der Wirbelsäule festgestellt.
Bei Frauen sind häufig Hände, Zehen, Femur und Kniegelenke betroffen, wobei sich ein tenosynovialer Riesenzelltumor diffuser Form ausbildet. Ein solcher Tumor hat das Aussehen einer dichten Formation zwischen den Weichteilen, die in der Nähe der Sehnen lokalisiert ist. Allmählich breitet sich der Prozess auf den Gelenkknochen aus und beschädigt und zerstört ihn.
Im Allgemeinen sind die Ursachen des Osteoblastoklastoms:
- Veränderung des Hormongleichgewichts;
- endokrine Pathologien;
- Belastung durch Berufsrisiken, schlechte Angewohnheiten;
- irrationale Ernährung;
- längerer oder falscher Gebrauch bestimmter Medikamente;
- parasitäre Läsionen;
- längerer Aufenthalt in radioaktiven Zonen.
Die Umwandlung eines gutartigen Osteoblastoklastoms in einen bösartigen Tumor ist möglich unter dem Einfluss von:
- häufige Verletzungen eines pathologisch veränderten Knochensegments;
- starke hormonelle Veränderungen (z. B. Während der Schwangerschaft);
- wiederholte Bestrahlung.
Die oben aufgeführten Faktoren führen nicht unbedingt zum Auftreten einer Pathologie, können sich jedoch bei Menschen mit einer Prädisposition für die Entwicklung eines Osteoblastoklastoms negativ auswirken.
Risikofaktoren
Osteoklastom entwickelt sich oft bei Patienten, die älter als 10 Jahre sind. Bei Kindern unter 5 Jahren ist eine Pathologie sehr selten.
Das Risiko, einen Tumor zu entwickeln, steigt unter dem Einfluss solcher Faktoren:
- Ungünstige Umgebungsbedingungen, das Vorhandensein beruflicher und häuslicher Gefahren, Vergiftungen, chronische Infektionskrankheiten, parasitäre Läsionen.
- Onkologische Pathologien in der Anamnese, frühere Strahlentherapie (insbesondere mehrere Kurse), andere Strahlenexposition (einschließlich Leben oder Arbeiten in radioaktiv gefährdeten Gebieten).
- Häufige Verletzungen, Brüche, Prellungen, Knochenbrüche.
- Genetische Faktoren, Genveränderungen oder Mutationen, Krebsdiagnosen bei nahen Verwandten.
- Angeborene Knochendefekte, Störungen der Skelettstruktur.
Oft wird der Umweltfaktor nicht als Hauptgrund angesehen, und das völlig vergeblich: Umweltprobleme wirken sich direkt auf die Luftqualität, die Lebensmittel und den Wasserhaushalt der Region aus, was sich ausnahmslos auf den Gesundheitszustand auswirkt. Die nachteiligen Auswirkungen der ultravioletten Strahlung werden festgestellt, wenn eine Person lange Zeit und regelmäßig Strände und Freibäder besucht und einen Sonnenbrand bekommt.
Der Einfluss von Karzinogenen und Strahlung findet sich auch in vielen gefährlichen Industrien, die mit Chemikalien wie Nickel, Asbest, Schwefelsäure, Arsen sowie mit der Verarbeitung von Metallen und Kunststoffen verbunden sind.
Pathogenese
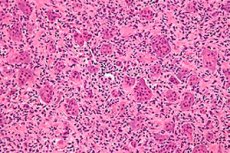
Der Riesenzelltumor ist eine komplexe histologisch gutartige Knochenläsion, die selten rezidiviert, obwohl sie durchaus Quelle „gutartiger“ Metastasen ist und sich nach Bestrahlung oft in ein Sarkom umwandelt. In Ermangelung eines eindeutigen histogenetischen Ursprungs wird der Riesenzelltumor nach seinem spezifischen histologischen Erscheinungsbild benannt.
Die typische morphologische Beschreibung ist eine gutartige mononukleäre Stromazellläsion mit einer großen Anzahl gutartiger Osteoklasten-ähnlicher Riesenzellen. Immunhistochemische und molekulare Studien von Osteoklastomgeweben zeigen zwei Populationen von Stromazellen, eine besteht aus proliferierenden Spindelzellen, die Marker osteoblastischen Ursprungs darstellen, [3]während [4] die andere Population aus polygonalen Zellen besteht, die auf CD14+/CD68+-Monozyten/Makrophagen-Antigene anfärben. [5]
Die wichtigsten pathogenetischen Merkmale des Osteoblastoklastoms:
- der Tumor umfasst zwei Zelltypen: mehrkernige Riesenzellen und kleine einkernige Zellen;
- am häufigsten betroffen sind der distale Femur, die proximale Tibia, der distale Radius sowie Becken und Schulterblatt (am seltensten die Wirbelsäule);
- die Läsion ist überwiegend isoliert und einzeln;
- der Tumor befindet sich in der Epiphyse oder Metaphyse, die stark geschwollen und in Form eines großen Tuberkels oder einer Halbkugel deformiert ist;
- der pathologische Prozess erreicht den Gelenkknorpel und wird unterbrochen;
- das Neoplasma nimmt in alle Richtungen zu, das Hauptwachstum wird jedoch entlang der langen Knochenachse zur Diaphyse festgestellt;
- die Querabmessung nimmt diametral um mehr als das Dreifache zu;
- bei einer zellulären Variante des Osteoblastoklastoms besteht das Neoplasma aus Kammern, die durch vollständige und teilweise Barrieren (wie Seifenlauge oder unregelmäßige Waben) voneinander getrennt sind;
- es gibt eine Divergenz der kortikalen Substanz, die von innen anschwillt, dünner wird, ohne Periostschichten;
- wenn das Osteoblastoklastom von beträchtlicher Größe ist, löst sich die kortikale Substanz auf, das Neoplasma ist von einer dünnen Schalenkapsel umgeben, die aus den Wänden der Oberflächenkammern besteht;
- bei der osteolytischen Variante kein Kammermuster, der Knochendefekt ist homogen;
- der Randdefekt ist untertassenförmig;
- es gibt eine Resorption der kortikalen Schicht, eine Schärfung der Kruste an der Läsionslinie, ohne Unterminierung und Periostschichten;
- der Defekt hat klare Konturen;
- Pathologische Frakturen werden bei 12% der Patienten beobachtet.
Das Osteoklastom betrifft Bereiche, die reich an myeloischem Knochenmark sind. Oft werden ausgeprägte Verkrümmungen und Verkürzungen des Knochens festgestellt – insbesondere bei verspäteter Diagnose und Behandlung. In den meisten Fällen befindet sich der Tumor exzentrisch, wobei die überwiegende Mehrheit der Kondylen des Knochens zerstört wird. Röntgen zeigt das Erreichen der subchondralen Knochenschicht. In fast der Hälfte der Fälle ist das gesamte Gelenkende des Knochens betroffen, das anschwillt, die Kortikalisschicht zerstört wird, die Läsion über die Knochengrenzen hinausgeht.
Bisher wird das Osteoblastoklastom selten als gutartiger Tumor angesehen: Es wird als aggressives Neoplasma eingestuft, vor allem wegen seiner Unvorhersehbarkeit und hohen Malignitätswahrscheinlichkeit.
Symptome osteoklastom
Klinische Manifestationen in der Kindheit und im Alter sind fast gleich. Die ersten Anzeichen werden nicht sofort erkannt, da sich das Osteoblastoklastom zunächst versteckt entwickelt und erst fast ein Jahr nach Beginn der Entwicklung festgestellt werden kann.
Experten unterteilen die Symptome in allgemeine und lokale. Allgemeine Zeichen begleiten normalerweise ein malignes Osteoblastoklastom, und lokale Zeichen sind bei einem gutartigen Neoplasma vorhanden.
Allgemeine Anzeichen hängen nicht von der Lage des betroffenen Knochens ab:
- starke Schmerzen im Bereich des Tumorwachstums;
- palpatorisches Knirschen, das auf das Wachstum des Neoplasmas und die Zerstörung des Knochensegments hinweist;
- das Auftreten eines Netzwerks von Gefäßen über dem pathologischen Fokus;
- eine stetige Zunahme der Blähungen;
- erhöhte Schmerzen, wenn das Neoplasma wächst;
- Verletzung der Muskel- und Gelenkfunktion in der Nähe des betroffenen Bereichs;
- Vergrößerung benachbarter Lymphknoten;
- allgemeines Unwohlsein, Müdigkeit;
- Anstieg der Körpertemperatur;
- Appetitlosigkeit, Gewichtsverlust;
- Apathie, Ohnmacht.
Lokale Manifestationen sind an die Stelle des betroffenen Knochens "gebunden". Wenn sich beispielsweise ein Osteoblastoklastom in einem der Kiefer entwickelt, wird die Gesichtssymmetrie allmählich gebrochen. Der Patient beginnt Schwierigkeiten beim Sprechen, Kauen, manchmal lockern sich die Zähne und fallen aus. In schweren Fällen bilden sich nekrotische Bereiche, Fisteln.
90 % der Riesenzelltumoren zeigen eine typische Epiphysenlokalisation. Der Tumor erstreckt sich oft bis zum subchondralen Gelenkknochen oder liegt sogar auf dem Knorpel auf. Das Gelenk und/oder seine Kapsel sind selten betroffen. In seltenen Fällen, in denen ein Osteoklastom bei einem Kind auftritt, befindet sich die Läsion wahrscheinlich in der Metaphyse. [6]Die häufigsten Lokalisationen sind [7] in absteigender Reihenfolge der distale Femur, die proximale Tibia, der distale Radius und das Kreuzbein. [8] 50 % der Osteoklastome treten im Kniebereich auf. Andere häufige Stellen sind der Kopf der Fibula, der proximale Femur und der proximale Humerus. Beckenlokalisation ist selten. Multizentrisches oder synchrones Auftreten von Osteoklasten an verschiedenen Stellen des Skeletts ist bekannt, aber äußerst selten [9]. , [10][11][12]
Wenn sich ein Osteoblastoklastom in den Beinen entwickelt, ändert sich der Gang des Patienten, im Laufe der Zeit verkümmern die Muskeln an der beschädigten unteren Extremität, das Gehen wird schwierig. In einigen Fällen treten dystrophische Knochenprozesse auf, der Knochen wird dünner. Es kommt zu pathologischen Frakturen, begleitet von starken Schmerzen und Gewebeschwellungen. Es kann zu Komplikationen in Form von Blutungen, Hämatomen, Nekrosen von Weichteilen kommen.
Entwickelt sich ein Osteoklastom im Bereich des Oberarm- oder Oberschenkelknochens, ist die Motorik der Fingerglieder und allgemein die Funktion der betroffenen Extremität beeinträchtigt.
Mit der Malignität des Tumorprozesses verschlechtert sich der Zustand des Patienten. Folgende Zeichen sind bemerkenswert:
- Schmerzen im betroffenen Bereich des Knochens verstärken sich;
- Neoplasma nimmt stetig zu;
- Knochengewebe werden zerstört, die Zone einer solchen Zerstörung dehnt sich aus;
- der Tumorfokus verliert seine klaren Grenzen;
- die kortikale Schicht wird zerstört.
Solche Veränderungen können nur von einem Spezialisten in der instrumentellen Diagnostik gesehen werden.
Benigne Osteoblastoklastome zeichnen sich durch einen allmählichen latenten oder oligosymptomatischen Verlauf aus. Das Schmerzsyndrom tritt nur während des Fortschreitens der Pathologie auf, nach einigen Monaten beginnt der Patient durch Bestrahlungsschmerzen gestört zu werden. Bei vielen Patienten ist das erste Krankheitszeichen eine pathologische Fraktur. Bei der Diagnose weisen etwa 12 % der Patienten mit Osteoklastom eine pathologische Fraktur auf. [13]Es wird [14] angenommen, dass das Vorhandensein einer pathologischen Fraktur auf eine aggressivere Erkrankung mit einem höheren Risiko für ein lokales Wiederauftreten und eine metastatische Ausbreitung hindeutet. [15]
Bei Malignität des Osteoblastoklastoms wird ein zuvor unauffälliger Tumor schmerzhaft, es finden sich Anzeichen einer Reizung der Nervenenden. Wenn das Neoplasma primär bösartig ist, treten starke, schwächende Schmerzen mit einem schnell wachsenden neurologischen Bild auf.
Osteoklastom bei Kindern
Die klinischen Anzeichen verschiedener Formen des gutartigen Osteoblastoklastoms sind oft nicht gleich. Zystische Formen manifestieren sich lange Zeit nicht symptomatisch und werden in 50% der Fälle erst nach der Entwicklung einer pathologischen Fraktur entdeckt. Der Tumorprozess wird mit einer starken intraossären Proliferation von Gewebe mit dem Auftreten von Schmerzen nachgewiesen. Die Protrusion der Knochenstelle tritt nur bei ausgeprägten Wucherungen auf: Der Patient hat ein erweitertes Venennetz, eine eingeschränkte Gelenkbeweglichkeit. Die lytische Form des Osteoblastoklastoms ist durch schnelleres Wachstum, frühen Schmerzbeginn, aber weniger häufige Kontrakturen gekennzeichnet.
Am häufigsten betrifft das Osteoblastoklastom im Kindesalter die oberen Metaphysen der Schulter und des Femurs. Etwas seltener findet sich die Läsion in der unteren Femurmetaphyse, Tibia und Fibula. Bei der lytischen Form ist eine Zerstörung des Epiphysenknorpels bei weiterer Ausbreitung auf die Epiphyse ohne Eindringen in das Gelenk möglich (der Gelenkknorpel bleibt intakt). In der aktiven zystischen Form wird im zentralen Teil der Diaphyse ein Tumorwachstum mit einer starken Verdünnung der Kortikalschicht und einer Knochenschwellung festgestellt.
Osteoklastome im Kindesalter sind überwiegend gutartig, können aber auch zu erheblicher Knochenzerstörung führen. Mit der Keimung des Epiphysenknorpels verlangsamt sich das Wachstum des Gliedmaßensegments, es können pathologische Frakturen, falsche Gelenke mit ausgeprägtem Knochendefekt und Schmerzsyndrom auftreten.
Bei einem bösartigen Prozess wird ein Neoplasma nach Art des osteogenen Sarkoms gebildet: Schnelles Wachstum und ausgeprägte Knochenzerstörung sind charakteristisch. Für eine eindeutige Diagnose werden Kinder einer histologischen Untersuchung unterzogen.
Bühnen
Fachleute unterscheiden zwischen dem lytischen und dem zellulär-trabekulären Entwicklungsstadium des Osteoblastoklastoms.
- Das zellulär-trabekuläre Stadium ist durch die Bildung von Brennpunkten der Zerstörung des Knochengewebes gekennzeichnet, die durch Trennwände getrennt sind.
- Das lytische Stadium ist durch die Bildung eines kontinuierlichen destruktiven Fokus gekennzeichnet, der asymmetrisch zur zentralen Knochenachse lokalisiert ist. Wenn das Neoplasma wächst, kann es sich auf den gesamten Knochendurchmesser ausbreiten.
Ein typisches Zeichen des Osteoblastoklastoms ist die Trennung des destruktiven Herdes vom gesunden Knochenanteil. Mit Hilfe der Verschlussplatte wird der Markraum von der Neubildung abgegrenzt.
Formen
Abhängig von den klinischen und radiologischen Informationen und morphologischen Merkmalen werden folgende Grundtypen von Osteoblastoklastomen unterschieden:
- Das zelluläre Erscheinungsbild findet sich überwiegend bei Patienten mittleren und höheren Alters. Das Neoplasma entwickelt sich langsam und zeigt sich schließlich als dichte Schwellung mit knötchenförmiger Oberfläche, ohne die Möglichkeit einer Einschränkung durch einen gesunden Knochen. Bei Lokalisation im Kieferbereich nimmt dieser eine Spindelform an. Die Stellung der Zähne ändert sich nicht. Das Gewebe, das das zelluläre Osteoblastoklastom bedeckt, ist anämisch. Radiologisch unterscheidet sich ein Schatten von einer Vielzahl von Hohlraum- und Zellformationen, die durch Barrieren eingezäunt sind. Es erfolgt keine Reaktion des Periosts.
- Die zystische Form des Osteoblastoklastoms verursacht zunächst Schmerzen. Bei der Untersuchung des Tumors sind einige Bereiche biegsam, es gibt ein Symptom von "Pergamentknirschen". Der Knochen über dem Neoplasma wird dünner, hat eine glatte, konvexe, gewölbte Form. Auf dem Röntgenbild ähnelt der Fokus einer odontogenen Zyste oder einem Ameloblastom.
- Der lytische Typ der Pathologie ist relativ selten, hauptsächlich bei Patienten im Kindes- und Jugendalter. Das Wachstum wächst schnell genug. Vor dem Hintergrund der Ausdünnung der Kortikalschicht treten Schmerzen auf: Zuerst beginnen sie in Ruhe zu stören, dann - beim Sondieren des betroffenen Bereichs. Die Ausdehnung des Gefäßsystems über der Tumorstelle wird festgestellt. Mit der Lokalisation des pathologischen Fokus im Kieferbereich werden die Zähne gebogen, gelockert. Mögliche pathologische Frakturen. Auf dem Röntgenbild gibt es eine strukturlose Zone der Erleuchtung.
Je nach Malignitätsgrad wird das Osteoblastoklastom in gutartige (ohne zellulären Atypismus), primär bösartige und bösartige (von einem gutartigen Tumor umgewandelte) unterteilt.
Je nach Lokalisation werden folgende Arten von Pathologien unterschieden:
- Die periphere Form des Osteoblastoklastoms im Oberkiefer weist keine besonderen morphologischen Merkmale auf, sie befindet sich am Zahnfleisch.
- Die zentrale Form befindet sich innerhalb der Knochenstruktur und weist im Gegensatz zur peripheren Form hämorrhagische Zonen auf, die die braune Tönung des Neoplasmas verursachen. Der Tumor wird durch ein Konglomerat repräsentiert.
- Das Osteoblastom des Unterkiefers befindet sich in der Dicke des Knochengewebes im Bereich der Molaren und Prämolaren. Das Wachstum des Neoplasmas erfolgt über mehrere Jahre (im Durchschnitt - 3-10 Jahre), begleitet von einer Dysfunktion des Kiefergelenks.
- Das Osteoklastom des Oberkiefers äußert sich durch das Auftreten einer Vorwölbung des betroffenen Kieferbereichs, Lockerung der Zähne und Asymmetrie des Gesichts. Die Tumorvergrößerung ist langsam und schmerzlos.
- Das Osteoblastoklastom des Femurs ist die häufigste Lokalisation, die die Zone des Knochenwachstums betrifft: Trochanter major, Hals und Kopf des Femurs. Der kleinere Trochanter ist seltener betroffen (isoliert). Die Pathologie wird von Schmerzen, Knochendeformitäten und pathologischen Frakturen begleitet.
- Osteoblastoklastom des Darmbeins entwickelt sich oft an seiner Basis. Es ist auch möglich, den Y-förmigen Knorpel mit der Zerstörung des horizontalen Astes des Schambeins oder des absteigenden Astes des Sitzbeins zu beschädigen. Die Pathologie verläuft zunächst asymptomatisch, dann treten Schmerzen während der Belastung, Lahmheit auf.
Komplikationen und Konsequenzen
Die ungünstigste Folge des gutartigen Osteoblastoklastoms ist seine Bösartigkeit oder Malignität. Bösartiger Riesenzelltumor ist selten; Die Analyse der Studien ergab eine Inzidenz von 1,6 % primärer bösartiger Neubildungen und 2,4 % sekundärer bösartiger Neubildungen. Infiltratives Wachstum wird festgestellt, die nächsten Lymphknoten sind betroffen und Metastasen können sich ausbreiten. [16]
Das maligne Riesenzell-Osteoblastom ist in der Lage, Metastasen der folgenden Typen zu produzieren:
- heiß (sich schnell entwickelnd, umliegendes Gewebe aktiv zerstörend);
- kalt (ohne bestimmte Entwicklung, lange Zeit in einem inaktiven Zustand, aber mit der Fähigkeit, sich in "heiße" zu verwandeln);
- stumm (vorhanden in einem anabiotischen Zustand und zufällig entdeckt).
Das maligne Osteoblastoklastom kann in drei Varianten auftreten:
- Ein primärer bösartiger Tumor behält den Grundtyp der Struktur bei, es gibt jedoch eine Atypischität mononukleärer Elemente und das Vorhandensein von Mitose in ihnen.
- Bösartigkeit eines primär gutartigen Tumors mit Entwicklung eines Spindelzell- oder osteogenen Sarkoms.
- Malignität nach vorheriger Behandlung - insbesondere nach nicht radikalen Eingriffen oder irrationaler Strahlentherapie. In einer solchen Situation entwickelt sich am häufigsten ein polymorphes Zellsarkom mit Lungenmetastasen.
Es ist allgemein anerkannt, dass das maligne Osteoklastom ein hochgradiges Sarkom ist; [17] Forschungsergebnisse deuten jedoch darauf hin, dass sich ein malignes Osteoklastom wie ein Sarkom mit niedrigem bis mittlerem Grad verhält. [18] Metastasen treten bei 1–9 % der Patienten mit Osteoblastoklastom auf, und einige frühere Studien haben das Auftreten von Metastasen mit aggressivem Wachstum und Lokalrezidiven korreliert. [19], [20]
Nach chirurgischen Eingriffen werden Patienten mit Behinderung oder deren Verlust der entsprechenden Behinderungsgruppe zugeordnet.
Diagnose osteoklastom
Für die Diagnose des Osteoblastoklastoms müssen die folgenden Methoden angewendet werden:
- Befragung des Patienten, sorgfältige Untersuchung und Palpation des betroffenen Bereichs des Knochens, Studium der Anamnese;
- Labor- und Instrumentendiagnostik, morphologische Untersuchungen.
Bei der Bestimmung der Anamnese der Pathologie achtet der Arzt auf die ersten Manifestationen des Tumors, das Vorhandensein und die Art von Schmerzen, frühere Krankheiten und Verletzungen, frühere Behandlungen und Merkmale des Allgemeinzustands. Es ist auch wichtig, den Zustand des Harn-, Fortpflanzungs-, Atmungssystems, der Leber und der Nieren sowie der Lymphknoten zu klären und eine Ultraschalldiagnose der inneren Organe durchzuführen.
Absolut allen Patienten werden Blut- und Urintests verschrieben, die Indikatoren für Protein und Fraktionen, Sialinsäuren, Phosphor und Kalzium bestimmen. Es ist notwendig, die enzymatische Aktivität von Phosphatasen zu bestimmen, einen Diphenyltest durchzuführen, C-reaktives Protein zu bewerten usw. Es ist zu beachten, dass Laborparameter für Knochentumoren normalerweise unspezifisch sind, aber bei der Differentialdiagnose hilfreich sein können. Beispielsweise sind beim malignen Osteoblastoklastom Veränderungen wie Leukozytose, beschleunigte ESR, eine Abnahme des Blutproteins und des Nicht-Hämoglobin-Eisens, eine Erhöhung der Sialinsäuren und der alkalischen Phosphatase möglich. Oxyprolin, Hexokinase erscheint im Urin. Im Blutserum steigen die Phosphor- und Calciumspiegel an.
Zu den allgemein anerkannten Untersuchungen bei Verdacht auf Osteoblastoklastom gehören Übersichts- und Sichtröntgenaufnahmen sowie Tomographie. Auf dem Röntgenbild ist es möglich, die Lokalisation, das Ausmaß und die Art des Krankheitsprozesses zu klären, um seine Prävalenz auf die umgebenden Organe und Gewebe zu bestimmen. Mit der Computertomographie können Sie tiefe pathologische Zerstörungen untersuchen und die Größe des Fokus innerhalb der Knochengrenzen bestimmen. Die Magnetresonanztomographie gilt jedoch immer noch als aussagekräftiger: Nach den während der Studie gewonnenen Informationen können Ärzte ein räumliches Bild erheben, einschließlich eines dreidimensionalen Bildes.
Während der morphologischen Untersuchung wird das Material untersucht, das bei Aspiration und Trepanobiopsie oder den entfernten Knochenbereichen zusammen mit Osteoblastoklastom gewonnen wird. Mit speziellen Nadeln wird eine Punktionsbiopsie durchgeführt und der Tumor unter Röntgenkontrolle punktiert.
Bei der Röntgenuntersuchung langer Röhrenknochen bei Patienten wird ein osteolytischer destruktiver Fokus gefunden, der nach einem exzentrischen Typ im Bereich der Epiphyse lokalisiert ist. In der Dynamik weicht die Pathologie zum Gelenkknorpel sowie zur Knochenmetaphyse ab und kann den gesamten Durchmesser einnehmen (was typisch für das Osteoblastoklastom des Fibulaköpfchens und des Radius ist). Die Rindenschicht ist stark verdünnt, geschwollen, oft finden sich partielle Zerstörungen. Bei einem gutartigen Prozess gibt es keine Periostreaktion. Die Grenze zwischen dem Neoplasma und der schwammigen Substanz ist verschwommen, es gibt keine Klarheit. Der sklerotische Rand fehlt in den meisten Fällen.
Wenn die Wirbelsäule betroffen ist, befindet sich der Tumor in 80 % der Fälle im Wirbelkörper. Der Körper mit einem Bogen und Prozessen kann betroffen sein, manchmal sind mehrere Wirbel, Rippenabschnitte und das Iliosakralgelenk am pathologischen Prozess beteiligt. Destruktive Herde können eine zelluläre Struktur haben oder lytisch.
Bei der Untersuchung von Schichtbildern auf CT wird die Zerstörung des Bogens mit Querfortsätzen festgestellt, die auf einem gewöhnlichen Röntgenbild nicht zu sehen ist. Die Verwendung von MRT ermöglicht es uns, die Wirkung des Tumors auf das Rückenmark zu berücksichtigen. [21], [22]
Das primäre maligne Osteoblastoklastom im Röntgenbild wird als lytischer destruktiver Fokus mit verschwommenen Grenzen definiert. Teilweise ist die Struktur grobmaschig. Es kommt zu einer "Schwellung" des betroffenen Knochenbereichs, einer starken Ausdünnung der Kortikalis mit ihrer weiteren Zerstörung. Die Rindenplatte ist von innen heterogen. Mögliche Periostreaktion.
Bei Malignität eines zunächst gutartigen Osteoblastoklastoms findet sich eine großmaschige, kleinmaschige oder lytische Struktur des destruktiven Fokus. Der betroffene Knochenbereich ist "geschwollen", die Kortikalis ist stark verdünnt, mit ungleichmäßigen Konturen entlang der Innenseite. Mögliche kortikale Fraktur. Periostreaktion (schwaches Visier von Codman) hat den Charakter einer Bulbusperiostitis.
Um mögliche Metastasen zu identifizieren, wird eine Sonographie verschrieben, um den Zustand der inneren Organe zu untersuchen.
Das letzte Stadium der Diagnose eines Knochentumors wird durch die histologische Identifizierung und zytologische Untersuchung von Abstrichen dargestellt. Das Material wird durch eine Biopsie (offen oder punktiert) entnommen.
Differenzialdiagnose
Benigne Osteoblastoklastome müssen von allen Pathologien unterschieden werden, die Hinweise auf eine Knochenzyste oder Gewebelyse im Röntgenbild zeigen. Unter diesen Pathologien:
- fibröse Dysplasie;
- lytisches osteogenes Sarkom;
- Nebenschilddrüsen-Osteodystrophie;
- Schwerpunkt Knochentuberkulose;
- aneurysmatische Knochenzyste.
Bei großen und fortschreitenden Knochenläsionen sollte ein Osteoblastoklastom vermutet werden. Dieser Tumor ist durch das Fehlen einer umgebenden Knochenosteoporose, einen destruktiven Prozess von der Metaphyse und ein spätes Eindringen der Pathologie in die Epiphyse gekennzeichnet.
Es ist möglich, die Nebenschilddrüsen-Osteodystrophie vom Osteoblastoklastom nur mithilfe von Röntgenaufnahmen und biochemischen Studien zu unterscheiden.
Schwierigkeiten können bei der Diagnose des Osteoblastoklastoms der Röhrenknochen sowie bei der Abgrenzung von osteogenem Sarkom oder zystischen Formationen (Knochen oder Aneurysma) auftreten.
Die Lokalisation der aneurysmatischen Zyste ist hauptsächlich die Diaphyse oder Metaphyse. Bei exzentrischer Lokalisation einer solchen Zyste wird eine lokale Knochenschwellung festgestellt, eine dünne kortikale Schicht: Das Neoplasma ist entlang des Knochens verlängert, kann Kalkpartikel enthalten. Bei zentraler Lokalisation ist die Metaphyse oder Diaphyse symmetrisch geschwollen, was beim Osteoblastoklastom nicht vorkommt.
Im Kindesalter kann das Osteoblastoklastom mit der monoossären Art der fibrösen Osteodysplasie verwechselt werden. In dieser Situation ist der Knochen deformiert, verkürzt (manchmal verlängert), schwillt aber nicht an, wie beim Osteoblastoklastom. Die fibröse Osteodysplasie betrifft hauptsächlich die Metaphyse und Diaphyse der Röhrenknochen. Die Rindenschicht kann sich verdicken, um die Zerstörungszonen bilden sich sklerotische Bereiche. Der Entwicklungsprozess ist schmerzlos, langsam.
Wenn das Osteoblastoklastom den Unterkiefer betrifft, sollte die Pathologie von Odontom, Knochenfibrom, Adamantinom und zahnhaltiger Zyste unterschieden werden.
Wen kann ich kontaktieren?
Behandlung osteoklastom
Ziel der Behandlung ist es, die Morbidität zu minimieren und die Funktionalität des betroffenen Knochens zu maximieren; Traditionell wurde diese Behandlung durch Schaben innerhalb der Läsion mit Tamponieren der Kavität durchgeführt. Neue Techniken wie die Zementierung mit Knochenzement sind ermutigend, da sie bei der Rekonstruktion helfen und lokale Rezidive reduzieren. [23]
Eine vollständige Entfernung des Osteoblastoklastoms ist nur chirurgisch möglich: Der Tumor wird entfernt, wodurch eine weitere Schädigung des Knochens verhindert wird.
Kleine Osteoklastome werden mit einer speziellen Kürette vorsichtig ausgeschabt. Der gebildete Knochendefekt wird durch Autotransplantation ersetzt. Bei einer signifikanten Größe des Tumors wird eine Knochenresektion durchgeführt, gefolgt von einer Plastik. [24]. [25].. [26]
Aufgrund der hohen Rate (25–50 %) von Lokalrezidiven nach Kürettage und Knochentransplantation wurden Chirurgen ermutigt, ihre chirurgischen Verfahren mit chemischen oder physikalischen Hilfsstoffen wie flüssigem Stickstoff, Acrylzement, Phenol, Wasserstoffperoxid, topischer Chemotherapie oder zu verbessern Strahlentherapie.. [27]Es hat [28] sich gezeigt, dass eine topische adjuvante Therapie hilft, die Rückfallraten zu kontrollieren. [29]
Wenn der Patient aus irgendeinem Grund für eine Operation kontraindiziert ist, wird ihm eine Strahlentherapie verschrieben. Mit Hilfe der Bestrahlung ist es möglich, das Wachstum des Neoplasmas zu stoppen und seine Struktur zu zerstören. [30]
Es ist auch möglich, die folgenden Methoden zu verwenden:
- Intraläsionale Verabreichung von Steroiden. Diese Technik ist relativ neu und wird noch nicht lange verwendet. Durch Injektionen ist es möglich, bei kleinen Osteoblastoklastomen positive Ergebnisse zu erzielen: Der Tumor nimmt an Größe ab. Manchmal erhält der Fokus am Ende der Behandlung im Vergleich zum umgebenden Knochenbereich eine größere Röntgenopazität.
- Einführung von Alpha-Interferon. Basierend auf der Theorie des vaskulären Ursprungs des Osteoblastoklastoms haben Experten die Injektion von Alpha-Interferon in die Praxis eingeführt. Dieses Mittel hat eine anti-angiogenische Fähigkeit – das heißt, es verlangsamt das Wachstum von Blutgefäßen. Diese Technik hat sich bei etwa 50 % der Patienten als wirksam erwiesen, wird jedoch aufgrund einer Vielzahl von Nebenwirkungen – wie Kopfschmerzen, allgemeiner Verschlechterung des Wohlbefindens, starker Müdigkeit und Behinderung – relativ selten angewendet.
Zur Behandlung des malignen (primären oder sekundären) Osteoblastoklastoms wird nur ein chirurgischer Eingriff verwendet, der die Tumorresektion zusammen mit der Knochenstelle umfasst. Vor und nach der Operation wird dem Patienten eine Bestrahlung und Chemotherapie verschrieben.
Inoperable Osteoklastome (z. B. Einige Tumore des Kreuzbeins und des Beckens) können mit einer Transkatheter-Embolisation ihrer Blutversorgung behandelt werden.
- Anti-RANKL-Therapie
Riesenzellen überexprimieren einen Schlüsselmediator der Osteoklastogenese: den RANK-Rezeptor, der wiederum durch das von Stromazellen sezernierte Zytokin RANKL stimuliert wird. Die Erforschung von Denosumab, einem monoklonalen Antikörper, der spezifisch an RANKL bindet, hat zu beeindruckenden Behandlungsergebnissen geführt, die zu seiner Zulassung durch die U.S. Food and Drug Administration (FDA) führten. [31]Denosumab ist in [32] erster Linie für Patienten mit hohem Rückfallrisiko nach Erstoperation und Lokalrezidiv vorgesehen.
Chirurgie
Verschiedene Studien zeigen, dass eine weite Resektion im Vergleich zur intraläsionalen Kürettage mit einem geringeren Lokalrezidivrisiko verbunden ist und das rezidivfreie Überleben von 84 % auf 100 % erhöhen kann. Eine weite Resektion ist jedoch mit einer höheren Rate an chirurgischen Komplikationen verbunden und führt zu funktionellen Beeinträchtigungen, die normalerweise eine Rekonstruktion erfordern [33]. . .. [34][35][36][37][38]
Wenn das Osteoblastoklastom in langen Röhrenknochen lokalisiert ist, können solche chirurgischen Eingriffe durchgeführt werden:
- Die Randentfernung mit Allo- oder Autoplastik wird bei einem gutartigen Osteoblastoklastom durchgeführt, das sich langsam entwickelt und eine Zellstruktur aufweist, die sich an der Peripherie der Epimetaphyse befindet. Kann mit Metallschrauben befestigt werden.
- Reicht der Tumorfortsatz bis zur diametralen Knochenmitte aus, werden 2/3 des Kondylus und ein Teil der Diaphyse mit dem Gelenkbereich entfernt. Der Defekt wird mit einem Knorpel-Allograft gefüllt. Verwenden Sie starke Kupplungsbolzen und Schrauben. Die Verbindung des Allotransplantats und der kortikalen Schicht des Wirtsknochens erfolgt schräg, um ein Einsinken des Gelenks zu vermeiden.
- Wenn die Epimetaphyse zerstört ist oder eine pathologische Fraktur vorliegt, wird eine Segmentresektion mit Gelenkisolierung und Ersatz des Defekts durch ein Allotransplantat durchgeführt. Mit einer Stange auf dem Zement befestigt.
- Im Falle einer pathologischen Fraktur und eines malignen Osteoblastoklastoms im proximalen Femur wird eine totale Hüftendoprothetik durchgeführt.
- Bei der Entfernung von Gelenkendsegmenten am Kniegelenk wird eine Transplantation des Allo-Halbgelenks unter Verwendung einer starken Fixierung verwendet. Eventuell individuelle Totalendoprothetik mit verlängertem Titanschaft und weitere Strahlentherapie.
- Wenn ein aggressiver Tumor im Bereich des distalen Endes der Tibia lokalisiert ist, wird eine Resektion mit osteoplastischer Arthrodese des Sprunggelenks durchgeführt. Bei Beschädigung des Talus kommt die Knochenexstirpation mit Verlängerungsarthrodese nach Zatsepin zum Einsatz.
- Ist der pathologische Fokus im Halswirbelbereich lokalisiert, wird ein anteriorer Zugang zu den Wirbeln geübt. Ein anterolateraler Zugang ist bei sorgfältiger Freilegung des Pharynx und der Vorderseite der Wirbel zur Schädelbasis möglich.
- Die Ebene von Th 1 -Th 2 verwenden einen anterioren Zugang mit schräger Sternotomie zum dritten Interkostalraum. Gefäße werden sanft nach unten verschoben. Liegt der Fokus im 3.-5. Brustwirbel, erfolgt ein anterolateraler Zugang und eine Resektion der dritten Rippe. Das Schulterblatt bewegt sich zurück, ohne die Muskeln abzuschneiden. Beim Zugang zu den Vorderflächen der oberen Sakralwirbel können Schwierigkeiten auftreten. Anterolateraler retroperitonealer rechter Zugang, genaue Trennung von Gefäßen und Harnleiter werden verwendet.
- Wenn eine schwere Zerstörung der Wirbel festgestellt wird oder sich der Tumor auf die Bögen in der Brust- und Lendenwirbelsäule ausbreitet, wird eine transpedikulär-translaminäre Fixierung mit Entfernung der betroffenen Wirbel und Autoplastik durchgeführt.
- Befindet sich ein Osteoblastoklastom im Scham- und Sitzbein, wird der betroffene Bereich innerhalb der Grenzen des gesunden Gewebes ohne Knochentransplantation entfernt. Sind Boden und Dach des Acetabulums betroffen, ist eine Entfernung mit weiterem osteoplastischen Ersatz des Defekts indiziert.
- Wenn das Kreuzbein und L 5 zerstört sind, führen Sie eine posteriore Entfernung der betroffenen Teile und eine Stabilisierung mit transpedikulärer Fixation durch. Als nächstes wird das Neoplasma durch die retroperitoneale Methode entfernt, gefolgt von einer Knochentransplantation.
Verhütung
Es gibt keine spezifischen vorbeugenden Maßnahmen, um das Auftreten von Osteoblastoklastomen zu verhindern. Zur Vorbeugung empfehlen Experten, sich regelmäßig alle 1-2 Jahre einer Röntgenuntersuchung zu unterziehen, um solche Tumore rechtzeitig zu erkennen und zu behandeln.
Wenn eine Person eine Knochenverhärtung bei sich entdeckt, muss sie sofort einen Arzt aufsuchen: einen Hausarzt, Orthopäden, Onkologen, Traumatologen, Vertebrologen.
Zusätzliche medizinische Beratung umfasst:
- Vermeiden Sie Verletzungen, Vergiftungen, essen Sie richtig und vollständig, halten Sie körperliche Aktivität aufrecht;
- rechtzeitig einen Arzt aufsuchen, auch bei Erkrankungen des Bewegungsapparates;
- Achten Sie darauf, einen Arzt aufzusuchen und sich einer diagnostischen Untersuchung zu unterziehen, wenn ein Neoplasma unbekannter Herkunft auftritt.
Prognose
Bei Patienten mit Osteoblastoklastom hängt der Ausgang der Erkrankung von vielen Faktoren ab, wie z. B. Den Merkmalen der Entwicklung des Tumors, seiner Bösartigkeit oder Gutartigkeit, Lokalisation, Ausbreitung, Aktualität der Behandlung usw. In den letzten Jahren die Ergebnisse der Behandlung von bösartigen Knochentumoren sind deutlich fortschreitender geworden. Ärzte verwenden einen kombinierten Ansatz, verwenden bei Bedarf eine intensive Polychemotherapie. Gleichzeitig beträgt der Prozentsatz von fünfzig genesenen Patienten mehr als 70%.
Experten sprechen von einer positiven Prognose, wenn das Osteoblastoklastom zeitnah vollständig entfernt wird, kommt es zu keinen Rückfällen. Chirurgen versuchen, wann immer möglich, organerhaltende Operationen mit gleichzeitiger Knochentransplantation durchzuführen, und nur in einigen Fällen sprechen wir von verstümmelnden Eingriffen, nach denen ein Mensch bestimmte Handlungen nicht mehr ausführen kann: Man muss seinen Lebensstil ändern. In solchen Situationen verstehen Mediziner unter dem Begriff „Genesung“ das „Ausbleiben von Tumorprozessen“. Solche Patienten benötigen anschließend eine langfristige Rehabilitation, orthopädische und manchmal psychologische Hilfe.

