
Alle iLive-Inhalte werden medizinisch überprüft oder auf ihre Richtigkeit überprüft.
Wir haben strenge Beschaffungsrichtlinien und verlinken nur zu seriösen Medienseiten, akademischen Forschungseinrichtungen und, wenn möglich, medizinisch begutachteten Studien. Beachten Sie, dass die Zahlen in Klammern ([1], [2] usw.) anklickbare Links zu diesen Studien sind.
Wenn Sie der Meinung sind, dass einer unserer Inhalte ungenau, veraltet oder auf andere Weise bedenklich ist, wählen Sie ihn aus und drücken Sie Strg + Eingabe.
Dissezierende Osteochondritis
Facharzt des Artikels
Zuletzt überprüft: 04.07.2025
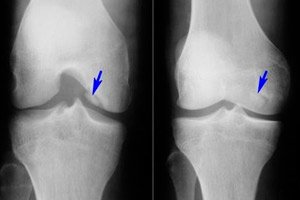
Unter den vielen verschiedenen Erkrankungen des Bewegungsapparates ist die Osteochondrosis dissecans relativ selten – eine Krankheit, die eine begrenzte Form der aseptischen Nekrose der subchondralen Knochenplatte darstellt. Die Pathologie ist durch die Ablösung eines kleinen Knorpelelements vom Knochen und dessen Verlagerung in die Gelenkhöhle gekennzeichnet.
Osteochondritis dissecans wurde erstmals im 19. Jahrhundert von Dr. Paget, einem britischen Chirurgen und Pathologen, beschrieben. Damals hieß die Krankheit „latente Nekrose“. Ihren heutigen Namen Osteochondritis dissecans erhielt die Krankheit wenig später, Ende des 19. Jahrhunderts: Dieser Begriff wurde vom deutschen Chirurgen Franz König eingeführt.
Die Krankheit betrifft am häufigsten das Kniegelenk, kann sich aber auch in anderen Gelenken unabhängig von ihrer Größe entwickeln. [ 1 ]
Epidemiologie
Osteochondrosis dissecans tritt nur bei 1 % aller Gelenkerkrankungen auf. Die Erkrankung wird am häufigsten bei jungen Männern (vor allem Sportlern) diagnostiziert, kann aber auch bei Kindern auftreten. Das Verhältnis von betroffenen Männern zu Frauen beträgt 2:1. Bei etwa jedem vierten Patienten ist die Erkrankung beidseitig.
Osteochondrosis dissecans betrifft in 85 % der Fälle den inneren Kondylus des Femurs und führt zur Koenig-Krankheit. In 10 % der Fälle ist der äußere Kondylus betroffen, in 5 % die Patella (es entwickelt sich die Leuven-Krankheit). [ 2 ]
Die Gesamtinzidenz der Krankheit beträgt 15-30 Fälle pro 100.000 Einwohner. [ 3 ] Das Durchschnittsalter der Betroffenen liegt bei 10-20 Jahren. [ 4 ]
Im Kindesalter verläuft die Pathologie günstiger: Die Genesung erfolgt durch eine medikamentöse Therapie. Erwachsene Patienten benötigen oft einen chirurgischen Eingriff.
Ursachen dissezierende Osteochondritis
Die häufigste Ursache für Osteochondrosis dissecans sind Traumata, Verletzungen und übermäßige Kompression. Dadurch verschlechtert sich die Blutversorgung des Gewebes im Gelenk (Ischämie). Solche Prozesse führen wiederum zu einer allmählichen Nekrose des Knochenfragments, das sich schließlich ablöst.
Die genauen Ursachen der Erkrankung sind unbekannt. Experten gehen davon aus, dass die Pathologie das Ergebnis mehrerer Faktoren gleichzeitig ist. Die wahrscheinlichste Ursache ist daher ein Trauma, eine direkte oder indirekte Schädigung des Gelenks. Weitere Faktoren können sein:
- erbliche Veranlagung;
- genetische Erkrankungen;
- individuelle anatomische Merkmale;
- Stoffwechselstörungen;
- abnorme Reifung des Skelettsystems.
Eine bestehende Osteochondrosis dissecans kann sich durch weitere Gelenkbelastungen verschlimmern. Besonders Menschen, die aktiv Sportarten wie Basketball oder Fußball, Tennis, Gewichtheben, Biathlon, Kugelstoßen, Turnen oder Ringen betreiben, leiden am meisten unter der Erkrankung. Zur Risikogruppe gehören auch Menschen, deren berufliche Tätigkeit mit der ständigen Ausführung gleichartiger, sich wiederholender Bewegungen verbunden ist, die die Gelenkfunktion übermäßig beeinträchtigen. [ 5 ]
Risikofaktoren
Der Ursprung der Osteochondrosis dissecans ist derzeit noch nicht vollständig geklärt. Zu den Faktoren, die zur Entstehung und Entwicklung der Krankheit beitragen, zählen:
- lokale nekrotische Prozesse in der subchondralen Knochenplatte;
- wiederkehrende Gelenkverletzungen, darunter solche exogener Natur (Kontusionsverletzungen) und endogener Natur (Impeachment-Syndrom, das sich bei Innenrotation des Gelenks entwickelt, sowie habituelle Luxationen, chronische Gelenkinstabilität, alte Verletzungen);
- beeinträchtigte enchondrale Ossifikation;
- endokrine Erkrankungen;
- genetische Veranlagung (anatomische Defekte der Gelenkstruktur, angeborene Anomalien der subchondralen Schicht usw.);
- unzureichende Durchblutung, beeinträchtigter Trophismus des Knochen- und Knorpelgewebes, ischämische Störungen;
- übermäßige regelmäßige Belastung des Gelenks.
Viele Autoren vermuten eine familiäre Vererbung und beschreiben sie sogar als eine leichte Form der Skelettdysplasie mit einhergehender Kleinwüchsigkeit.[ 6 ],[ 7 ] Petrie[8 ] stellt jedoch die Beweise für eine familiäre Vererbung in Frage und berichtet über eine Röntgenuntersuchung von Verwandten ersten Grades, bei der nur 1,2 % eine akute Osteochondrosis dissecans aufwiesen.
Pathogenese
Der pathogenetische Mechanismus der Entstehung einer Osteochondrosis dissecans ist bisher unzureichend erforscht. Es gibt mehrere Theorien, die von Fachleuten als die wichtigsten angesehen werden. Keine davon wurde jedoch bisher offiziell bestätigt. Betrachten wir sie dennoch einzeln:
- Entzündlicher Prozess.
Einige Forscher haben entzündliche Veränderungen im histologischen Material von Patienten mit Osteochondrosis dissecans beschrieben. Detaillierte mikroskopische Analysen zeigten nekrotische, unspezifische, aseptische Entzündungszeichen, in einigen Biomaterialien fehlten jedoch solche Veränderungen. [ 9 ]
- Akute traumatische Verletzung.
Es wurden Fälle beschrieben, in denen sich eine Osteochondrosis dissecans als Folge eines chronischen oder akuten Traumas entwickelte, das ischämische Prozesse mit der Bildung freier Knochen-Knorpel-Elemente verursachte.
- Wiederholte Verletzungen.
Ein auslösender Faktor für die Erkrankung können wiederholte Mikroschäden sein, die besonders typisch für Kinder sind. [ 10 ], [ 11 ]
- Genetische Veranlagung.
Es gibt Hinweise auf eine erbliche Veranlagung zur Entwicklung von Gelenkerkrankungen. Insbesondere wiesen einige Patienten anatomische Merkmale auf, die zur Entstehung dieses Problems beitrugen. [ 12 ]
- Ischämische Prozesse.
Die Theorie der Beteiligung einer Ischämie oder einer Verschlechterung des Gefäßtrophismus im betroffenen Bereich existiert seit langem. Viele Fälle wiesen auf einen Mangel des Gefäßnetzes und eine schwache arterielle Verzweigung im Bereich der Pathologie hin. [ 13 ], [ 14 ]
Derzeit wird die Osteochondrosis dissecans als eine erworbene Läsion des subchondralen Knochens angesehen, die durch eine Resorption und Sequestrierung von Knochengewebe in unterschiedlichem Ausmaß mit möglicher Beteiligung des Gelenkknorpels durch Ablösung gekennzeichnet ist und nicht mit einer akuten osteochondralen Fraktur des normalen Knorpels einhergeht. [ 15 ]
Symptome dissezierende Osteochondritis
Die klinischen Symptome einer Osteochondrosis dissecans sind unspezifisch und können bei verschiedenen Patienten unterschiedlich sein. Kinder und Jugendliche klagen häufig über diffuse Schmerzen im betroffenen Gelenk: unregelmäßig, manchmal intermittierend, akut, begleitet von Bewegungseinschränkungen im Gelenk und dessen Schwellung.
Bei Instabilität des abgetrennten Elements kommt es zu Instabilität, Blockieren und Knirschen. Bei der Untersuchung fällt die Belastungsbegrenzung des betroffenen Gelenks auf. Die Palpation ist mit Schmerzen verbunden. Eine langfristige Erkrankung kann sich in atrophischen Veränderungen der Leitmuskulatur äußern.
Die ersten Anzeichen einer Osteochondrosis dissecans bei Erwachsenen und Kindern sind praktisch gleich: In der Regel handelt es sich um einen leichten, stechenden Schmerz oder ein Unwohlsein, das sich mit zunehmender motorischer Aktivität und Gelenkbelastung verstärkt. Mit fortschreitender Erkrankung verstärkt sich das Schmerzsyndrom, das Gelenk schwillt an und es treten Palpationsschmerzen auf.
Nach der Ablösung des nekrotischen Fragments treten Beschwerden über regelmäßiges Knirschen und das Auftreten eines motorischen "Blockierens" auf, was durch das Auftreten eines Hindernisses während der Bewegung der Gelenkflächen erklärt wird. Es können Blockaden auftreten - das sogenannte "Blockieren" des Gelenks, das sich in akuten Schmerzen und der Unfähigkeit äußert, die beabsichtigte Bewegung auszuführen.
Die Krankheit kann sich über mehrere Jahre – 2, 3 und manchmal zehn oder mehr – verschlimmern. Die Hauptsymptome können sein:
- Schmerzen (stechend oder stechend); 80 % der Patienten leiden typischerweise durchschnittlich 14 Monate lang unter leichten Schmerzen und einer leichten oder leichten Claudicatio intermittens nach körperlicher Aktivität [ 16 ]
- Ödem;
- Motorknirschen;
- Einschränkung der motorischen Fähigkeiten;
- Gelenkverriegelung;
- zunehmende Lahmheit (mit Schäden an den Gelenken der unteren Extremitäten);
- Muskelatrophieprozesse.
Osteochondrosis dissecans bei Kindern
Auch die Ursachen der Osteochondrosis dissecans im Kindesalter sind unklar. Allerdings ist die Prognose bei Kleinkindern optimistischer als bei Erwachsenen.
Die Krankheit tritt am häufigsten bei Jungen im Alter von 10 bis 15 Jahren auf, kann aber auch Kinder im Alter von 5 bis 9 Jahren betreffen. In den meisten Fällen bessert sich die Erkrankung mit zunehmendem Alter.
Die Hauptsymptome eines Problems bei einem Kind:
- grundlose Schmerzen (meist im Knie), die sich bei körperlicher Aktivität verstärken;
- Schwellung und Blockade des Gelenks.
Diese Symptome erfordern eine dringende Diagnostik – insbesondere Röntgen, MRT, CT.
Ein günstiger Verlauf der Osteochondrosis dissecans ist kein Grund, die Behandlung nicht durchzuführen. Zunächst rät der Arzt dem Patienten, körperliche Belastungen der betroffenen Extremität vollständig auszuschließen. Betrifft die Erkrankung die unteren Extremitäten, werden dem Kind Krücken verschrieben, mit denen es mehrere Monate (meist bis zu sechs Monate) geht. Physiotherapie und Bewegungstherapie sind zusätzlich inbegriffen.
Tritt innerhalb der angegebenen Zeit keine Besserung ein, ist nur in diesem Fall ein chirurgischer Eingriff verordnet:
- arthroskopische Mosaikchondroplastik;
- revaskularisierende Osteoperforation.
Bühnen
Basierend auf den bei Röntgenuntersuchungen gewonnenen Informationen werden die folgenden Stadien des pathologischen Prozesses bei Osteochondrosis dissecans bestimmt:
- Bildung eines nekrotischen Herdes.
- Irreversible Phase der Begrenzung des nekrotischen Areals, Dissektion.
- Unvollständige Ablösung des nekrotisch begrenzten Elements.
- Vollständige Trennung des Knochen-Knorpel-Elements.
Zusätzlich zur obigen Einteilung werden je nach endoskopischem Bild der Osteochondrosis dissecans Stadien unterschieden:
- Intaktheit des hyalinen Knorpels; beim Abtasten sind Weichheit und Schwellung erkennbar.
- Der Knorpel wird entlang der Peripherie des nekrotischen Herdes abgetrennt und eingerissen.
- Das nekrotisch veränderte Element wird teilweise abgetrennt.
- Im betroffenen Bereich bildet sich ein nischenartiger Krater und es sind freie intraartikuläre Elemente vorhanden.
Die König-Krankheit wird in folgende Stadien unterteilt:
- Der Knorpel wird weicher, ohne dass seine Integrität beeinträchtigt wird.
- Ein Teil des Knorpels wird abgetrennt, Stabilität wird festgestellt.
- Der Knorpel wird nekrotisch und die Kontinuität wird unterbrochen.
- Es entsteht ein freies Element, das im entstandenen Defekt oder dahinter lokalisiert ist.
Formen
Die Pathologie der Osteochondrosis dissecans wird in die adulte und die juvenile (bei Kindern und Jugendlichen auftretende) Form unterteilt.
Klassifizierung je nach Lokalisation des pathologischen Prozesses:
- Die Osteochondrosis dissecans des Kniegelenks ist eine begrenzte subchondrale aseptische Nekrose der Gelenkknochenoberfläche. Die Inzidenz der Erkrankung beträgt 18–30 Fälle pro hunderttausend Patienten. Betroffen ist vorwiegend der belastete Knorpelbereich, das laterale Segment des medialen Femurkondylus in der Nähe der interkondylären Kerbe (innerer oder äußerer Kondylus, Patella). Die Osteochondrosis dissecans der Patella hat die ungünstigste Prognose, da sie schwer zu behandeln ist. Die Osteochondrosis dissecans des medialen Femurkondylus wird auch als Morbus Koenig bezeichnet. [ 17 ], [ 18 ]
- Osteochondritis dissecans des Talus tritt bei Kindern im Alter von 9 bis 16 Jahren auf und ist eine Osteochondropathie des Talus mit aseptischer Nekrose und Schädigung des Gelenkknorpels. Andere Bezeichnungen für die Erkrankung sind Morbus Diaz oder Osteochondritis dissecans des Sprunggelenks. Die Ätiologie der Erkrankung ist unbekannt. Unbehandelt bilden sich schwere Defekte des Gelenkknorpels. [ 19 ]
- Die Osteochondrosis dissecans des Schultergelenks ist eine Schädigung des Humeruskopfes im zentralen oder anterolateralen Bereich. Die Erkrankung ist selten und tritt vor allem bei Jugendlichen auf; sie wird auch als Morbus Panner bezeichnet. Noch seltener sind Schädigungen des Radiuskopfes, des Processus olecrani und der Fossa. [ 20 ]
- Osteochondrosis dissecans des Hüftgelenks betrifft den Femurkopf. Die Erkrankung kann lange Zeit nur minimale klinische und radiologische Manifestationen aufweisen, mit der Zeit werden jedoch Veränderungen in der Konfiguration der Gelenkflächen deutlich, Bewegungen im Gelenk werden schmerzhaft oder blockiert. Meistens beginnt sich die Krankheit bereits im Kindesalter zu entwickeln.
Komplikationen und Konsequenzen
Als ungünstigste Komplikation der Osteochondrosis dissecans gilt die Entwicklung einer deformierenden Arthrose mit motorischer Blockade des Gelenks und Achsenstörung der betroffenen Extremität.
Die veränderte mechanische und biologische Komponente durch aseptische Nekrose der Knochenplatte und das Auftreten freier intraartikulärer Elemente führt zur Bildung einer deformierenden Arthrose mit Schädigung des hyalinen Knorpels. Diese Komplikation ist typisch für Osteochondrosis dissecans des Kniegelenks, des Femurs und der Tibia. Erste Anzeichen einer Verschlimmerung des pathologischen Prozesses: verstärkte Schmerzen, Lahmheit (insbesondere beim Treppensteigen). Gelenkblockaden und Fremdkörpergefühl im Gelenk treten auf.
Das Fortschreiten der Pathologie führt zu folgenden Konsequenzen:
- Entwicklung einer Kontraktur und Auftreten von Krepitation;
- Krümmung der Gelenkkonturen durch Störungen des Knochengewebes und Knorpelverlust sowie Muskelschwund;
- Verengung des Gelenkspalts;
- das Auftreten von Knochenwucherungen entlang der Ränder der Lücke.
In späteren Stadien der Erkrankung verliert der Patient die Fähigkeit, die Gliedmaße im betroffenen Gelenk vollständig zu strecken, wodurch die Gliedmaße (insbesondere die untere) deformiert wird. Radiologisch zeigen sich Deformationen und Sklerose der Gelenkflächen, subchondrale Nekrose, eine deutliche Verengung des Gelenkspalts, ausgedehnte Knochenwucherungen und freie intraartikuläre Fragmente.
Diagnose dissezierende Osteochondritis
Die diagnostischen Maßnahmen beginnen mit der Befragung und Untersuchung des Patienten. Osteochondrosis dissecans ist gekennzeichnet durch Schmerzen, Blockaden im Gelenk, Knirschen und Klicken sowie eingeschränkte Beweglichkeit. Der Patient kann frühere metabolisch-dystrophische Erkrankungen, Verletzungen oder die intraartikuläre Gabe von Medikamenten aufweisen.
Bei der Untersuchung stellt der Arzt fest:
- Gelenkblockierung oder starke Bewegungseinschränkung;
- Klicken, Knistern.
Gelenkschmerzen und Deformitäten werden durch Abtasten festgestellt.
Im Rahmen einer allgemeinen und differenziellen Untersuchung des Körpers werden Laboruntersuchungen verordnet:
- allgemeiner klinischer Bluttest mit Bestimmung der Leukozytenformel;
- Bestimmung der BSG;
- Fibrinogen;
- Antistreptolysin O;
- Harnsäurespiegel im Serum;
- C-reaktives Protein (quantitative Methode);
- Rheumafaktor;
- antinukleärer Faktor auf HEp-2-Zellen;
- Konzentration von Antikörpern gegen extrahierbares nukleäres Antigen.
Eine Labordiagnostik ist notwendig, um Arthritis, systemische Autoimmunerkrankungen, rheumatoide Arthritis, Sjögren-Syndrom etc. auszuschließen.
Die instrumentelle Diagnostik wird vor allem durch die Magnetresonanztomographie (MRT) repräsentiert. Experimentell wurde nachgewiesen, dass die MRT die bevorzugte Methode zur Diagnose der Osteochondrosis dissecans ist, da sie es ermöglicht, die Größe der Läsion und den Zustand des Knorpels und der subchondralen Platte zu beurteilen, das Ausmaß des Knochenmarködems zu bestimmen (erhöhte Signalintensität), ein freies Element im Gelenk zu erkennen und die Dynamik des pathologischen Prozesses zu verfolgen. Darüber hinaus hilft die MRT, den Zustand anderer Gelenkstrukturen zu untersuchen: Menisken, Bänder, Synovialfalten usw. [ 21 ]
Ultraschalldiagnostik und andere Untersuchungsmethoden liefern keine vollständigen Informationen über die Erkrankung. Konventionelle Röntgen- und Computertomographieuntersuchungen sind im Anfangsstadium der Osteochondrosis dissecans (2–4 Wochen) nicht aussagekräftig. Diese Methoden können nur zur Klärung einiger Punkte nach einer MRT eingesetzt werden.
Differenzialdiagnose
Pathologie |
Hauptunterschiede zur Osteochondrosis dissecans |
Deformierende Arthrose |
Osteophyten und verknöcherte Bereiche von Bändern treten häufig als intraartikuläre freie Elemente auf. Sie sind jedoch meist unregelmäßig geformt und scharfkantig. Es liegt auch kein Kondylendefekt vor. |
Chondromatose |
In der Epiphyse der Tibia oder des Femurs gibt es keinen charakteristischen Krater. Die Knorpelkörper sind bohnenförmig, ihre Anzahl erreicht oder übersteigt 10. |
Lipoarthritis (Hoffa-Krankheit) |
Es kommt zu einer Strukturveränderung des infrapatellaren bzw. suprapatellaren Lipidkörpers, der verdichtet ist und Strangulationserscheinungen hervorrufen kann. Röntgen- und Magnetresonanztomographie ermöglichen eine Differentialdiagnostik. |
Bruch im Gelenk |
Das intraartikuläre abgetrennte Element traumatischen Ursprungs hat eine unregelmäßige Form und ungleichmäßige Umrisse. Es gibt keinen charakteristischen Krater. |
Fehlinterpretation ohne Gelenkpathologie |
In manchen Fällen verwechseln unerfahrene Spezialisten das Sesambein der Gastrocnemiussehne mit einem intraartikulären, abgetrennten Fragment. Der charakteristische Krater des lateralen Kondylus des Femurs wird manchmal mit einem subchondralen Lumen verwechselt, einer Variante der normalen anatomischen Struktur des Gelenks. |
Behandlung dissezierende Osteochondritis
Die Behandlung zielt darauf ab, den Trophismus der Knochen-Knorpel-Elemente zu verbessern und die getrennten Teile zu fixieren. Mittels Arthroskopie werden Ort und Ausmaß des Schadens visualisiert und der Grad der Ablösung bestimmt. Wird die Wirksamkeit einer konservativen Behandlung zunächst in Frage gestellt, wird ein chirurgischer Eingriff verordnet.
Die Osteochondrosis dissecans, die mit charakteristischen Symptomen einhergeht, jedoch keinen offensichtlichen Bruch des Knochen-Knorpel-Elements aufweist, wird mit der osteochondroperforativen Methode unter Verwendung von Kirschner-Drähten behandelt.
Eine konservative Behandlung ist nur im Anfangsstadium der Osteochondrosis dissecans anwendbar. Die physiotherapeutische Behandlung erfolgt vor dem Hintergrund einer Entlastung des betroffenen Gelenks für bis zu eineinhalb Jahre. Während dieser Zeit ist dem Patienten jegliches Sporttreiben untersagt. Der Patient benutzt Krücken zum Gehen, um die betroffene Extremität zu entlasten. Nach Abklingen der Schmerzen werden therapeutische Übungen verordnet, die nicht-kräftigende Übungen beinhalten, um Muskelschwund vorzubeugen. [ 22 ]
Medikamente
Wird ein intraartikulärer Entzündungsprozess festgestellt, wird eine Antibiotikatherapie verordnet. Am wahrscheinlichsten sind Cefazolien oder Gentamicin. Vancomycin ist geeignet, wenn Methicillin-resistenter Staphylococcus aureus nachgewiesen wird.
Nichtsteroidale Antirheumatika werden zur Schmerzlinderung eingesetzt. Liegen Kontraindikationen für die Einnahme solcher Medikamente vor (z. B. Magengeschwür, Magenblutung), ist Paracetamol das Mittel der Wahl. Bei starken Schmerzen können Opioid-Analgetika angezeigt sein.
Antibiotika |
|
Cefazolin |
Die durchschnittliche Tagesdosis beträgt 1–4 g in Form intravenöser oder intramuskulärer Injektionen. Das Medikament wird nicht bei Überempfindlichkeit gegen Cephalosporine und Beta-Lactam-Antibiotika angewendet. |
Gentamicin |
Die Standard-Tagesdosis des Medikaments beträgt 3 mg/kg Körpergewicht intramuskulär oder intravenös in 2-3 Injektionen. Die Therapiedauer beträgt 7 Tage. Das Medikament ist ototoxisch. |
Vancomycin |
Individuelle Verschreibung unter Berücksichtigung therapeutischer Indikationen. Intravenöse Verabreichung per Tropf. Eine schnelle Verabreichung kann eine Reihe von Nebenwirkungen hervorrufen, darunter anaphylaktischen Schock, Kurzatmigkeit und Herzinsuffizienz. |
Opioid-Schmerzmittel |
|
Tramadol |
Eine Einzeldosis des Arzneimittels (intravenös oder oral) beträgt 50–100 mg. Die maximal mögliche Tagesdosis beträgt 400 mg. Die Behandlungsdauer beträgt 1–3 Tage. |
Trimeperidin |
Es wird intramuskulär, intravenös in Form einer 1%igen Lösung in einer Menge von 1 ml pro Tag verabreicht. Die Anwendungsdauer beträgt 1-3 Tage. |
Nichtsteroidale Antirheumatika |
|
Ketoprofen |
200–300 mg täglich in 2–3 Dosen oral oder 100 mg 1–2-mal täglich intramuskulär. Mögliche Nebenwirkungen: Dyspepsie, Gastritis, Hautausschläge. |
Ketorolac |
Eine Einzeldosis des Arzneimittels beträgt 10 mg. Die maximale Tagesdosis beträgt 40 mg. Die Kursdauer darf 5 Tage nicht überschreiten. Auch eine intramuskuläre oder intravenöse Verabreichung in minimal wirksamen Dosen ist möglich. Mögliche Nebenwirkungen: Bauchschmerzen, Durchfall, Stomatitis, Cholestase, Kopfschmerzen. |
Paracetamol |
Verschrieben in einer Dosierung von 0,5–1 g bis zu 4-mal täglich für 3–5 Tage. Das Medikament ist gut verträglich und verursacht selten Nebenwirkungen. Ausnahme: Allergie gegen Paracetamol. |
Physiotherapeutische Behandlung
Physiotherapie wird am häufigsten in der Rehabilitationsphase nach einer Operation bei Osteochondrosis dissecans eingesetzt. Folgende Verfahren werden bevorzugt:
- lokale Kryotherapie (eine Behandlung umfasst bis zu 10 Behandlungen);
- UFO-Therapie (Kursdauer – 10 Tage, eine Prozedur täglich);
- Magnetfeldtherapie (eine Behandlung umfasst fünf bis zehn Sitzungen);
- UHF-Therapie (7–10 Sitzungen);
- Lasertherapie (täglich für 1 Woche).
Um die Durchblutung des betroffenen Gelenks zu verbessern und Muskelschwund vorzubeugen, werden spezielle Bewegungstherapieübungen verordnet:
- Muskelanspannung mit allmählicher Steigerung der Intensität, Dauer 6 Sekunden, mit einer Wiederholungszahl von etwa 10 pro Ansatz.
- Wiederholtes Beugen und Strecken der Finger der Extremität, Übungen zum Training der peripheren Durchblutung (Senken und Heben der Extremitäten).
- Übungen zur Vorbeugung von Gelenksteifheit (bis zu 14 Bewegungen pro Ansatz).
Nach Ermessen des behandelnden Arztes ist die Anwendung von Schlamm- und Wassertherapie möglich.
Kräuterbehandlung
Osteochondrosis dissecans bei Erwachsenen ist eine dynamisch ungünstige Pathologie, die ohne kompetente Behandlung zu Behinderungen führen kann. Je früher Maßnahmen zur Bekämpfung der Krankheit ergriffen werden, desto besser.
Die Behandlung der Osteochondrosis dissecans sollte umfassend sein. Wenn der behandelnde Arzt keine Einwände hat, können einige Volksmethoden angewendet werden, insbesondere die Kräutermedizin.
- Die Meerrettichwurzel reiben, leicht erwärmen, auf ein Tuch geben und als Kompresse auf die betroffene Stelle legen. Diesen Vorgang jeden zweiten Tag wiederholen.
- Bereiten Sie eine Kräutermischung aus einem Teelöffel Birkenblättern, der gleichen Menge Brennnessel- und Löwenzahnblättern, Ringelblumenblüten und Weidenwurzeln zu. Übergießen Sie die Mischung mit einem Liter kochendem Wasser und lassen Sie sie 10 Stunden lang zugedeckt ziehen. Trinken Sie dreimal täglich eine halbe Stunde vor den Mahlzeiten ein halbes Glas des Mittels. Die Behandlungsdauer beträgt 8 Wochen.
- Bereiten Sie eine Mischung aus gleichen Mengen wildem Rosmarin, Hopfenzapfen, Kamillenblüten und Johanniskraut zu. Nehmen Sie dann 2 Esslöffel der Mischung, gießen Sie 1 Liter kochendes Wasser darüber und lassen Sie die Mischung etwa 10 Stunden lang zugedeckt stehen. Nehmen Sie viermal täglich ein halbes Glas vor den Mahlzeiten ein.
- Bereiten Sie eine Mischung aus 1 Teelöffel Himbeerstängeln, der gleichen Menge Alant- und Brennnesselblättern, 1 Esslöffel wildem Rosmarin und 1 Teelöffel Holunderblüten zu. Geben Sie 0,5 Liter kochendes Wasser hinzu und lassen Sie die Mischung 15–20 Minuten zugedeckt ziehen. Filtern Sie die Mischung und nehmen Sie dreimal täglich 100 ml vor den Mahlzeiten ein. Anwendungsdauer: bis zu drei Monate.
- 2 EL Preiselbeerblätter mit 500 ml kochendem Wasser übergießen und 40 Minuten ziehen lassen. Dreimal täglich 100–150 ml vor den Mahlzeiten einnehmen.
Eine gute Wirkung erzielt man, indem man das betroffene Gelenk mit Alant-Tinktur einreibt (50 g Rhizom werden mit 150 ml Wodka übergossen und 2 Wochen an einem dunklen Ort aufbewahrt).
Chirurgische Behandlung
Einige Autoren [ 23 ], [ 24 ] sind der Ansicht, dass die konservative Behandlung bei stabilen Läsionen im Kindesalter die erste Behandlungslinie sein sollte. Einigkeit besteht lediglich darüber, dass die Behandlungsdauer, falls sie gewählt wird, 3 bis 6 Monate betragen sollte, bevor eine chirurgische Behandlung in Erwägung gezogen wird. [ 25 ]
Eine Operation ist in der Regel bei instabilen und stabilen Läsionen einer akuten Osteochondrosis dissecans indiziert, die einer konservativen Behandlung nicht zugänglich sind. [ 26 ], [ 27 ]
Unterschiede in den Präferenzen der Chirurgen für chirurgische Behandlungen spiegeln sich in der Vielfalt der chirurgischen Techniken wider. Dazu gehören Bohren (sowohl retrograd als auch antegrad), [ 28 ], [ 29 ] Knochentransplantation, [ 30 ], [ 31 ] Fixierung, [ 32 ], [ 33 ] Ausrichtungsverfahren, [ 34 ] und Debridement. [ 35 ]
Eine Osteochondrosis dissecans bei einem erwachsenen Patienten ist häufig eine Indikation für einen chirurgischen Eingriff. Im Anfangsstadium der Krankheitsentwicklung wird der abgestorbene Bereich durch neu gebildetes Gewebe ersetzt, und in späteren Stadien werden freie Fragmente durch eine Arthrotomie entfernt.
Der Umfang des Eingriffs wird nach Magnetresonanztomographie und Arthroskopie bestimmt. In der Regel wird das abgetrennte Knochen-Knorpel-Fragment unter Beibehaltung des Kontakts des freien Elements mit dem umgebenden Gewebe gebohrt und durch lebendes Gewebe ersetzt. Zum Tunneln wird ein Kirschnerdraht oder eine dünne Ahle verwendet. Der Draht wird im Zentrum der nekrotischen Zone senkrecht zur Gelenkoberfläche platziert. Der Eingriff wird durch Resektion des Knorpelbereichs und Behandlung seiner Ränder abgeschlossen.
Wenn die OCD-Läsion fragmentiert ist oder aufgrund der Knorpelqualität oder Nichtübereinstimmung nicht repariert werden kann, sollte das Fragment herausgeschnitten, die Entnahmestelle entfernt und der Defekt basierend auf den individuellen Befunden repariert werden.[ 36 ] Die Exzision des Fragments kann eine kurzfristige Schmerzlinderung bewirken.[ 37 ],[ 38 ]
Wenn das freie Element eine ausgeprägte Beweglichkeit aufweist, wird es zunächst mit einer Klammer fixiert. Anschließend wird der Verbindungsübergang (Knochen oder Knorpel) durchtrennt, wonach das Element entfernt wird. Kanäle werden in die subchondrale Platte gebohrt, die Kanten werden bearbeitet. Das Gelenk wird gespült, Nähte und ein aseptischer Verband angelegt.
Nach der Refixierung des freien Elements werden die Speichen etwa 2–2,5 Monate später entfernt. In der postoperativen Phase werden dem Patienten eine Antibiotikatherapie und symptomatische Medikamente verschrieben.
Eine neue, moderne Technik der Endoprothetik ist die autologe Chondrozytentransplantation. Diese Methode beinhaltet die Kultivierung und Transplantation von Zellen, wird aber aufgrund der hohen Kosten des Verfahrens derzeit nur begrenzt angewendet. [ 39 ], [ 40 ]
Die meisten Autoren geben an, dass die radiologische Heilungszeit zwischen 6 Wochen und 2 Jahren liegt.
Verhütung
Da die Ätiologie der Osteochondrosis dissecans noch nicht vollständig geklärt ist, gibt es bisher keine spezifische Prävention der Erkrankung. Ärzte geben jedoch weiterhin eine Reihe von Empfehlungen, um die Entwicklung solcher Erkrankungen zu verhindern. Diese Empfehlungen sind primärer und sekundärer Natur.
Primärprävention besteht in der allgemeinen Erhaltung der Gesundheit des Bewegungsapparates:
- Kampf gegen Übergewicht;
- regelmäßige moderate körperliche Aktivität;
- Verletzungsprävention durch das Tragen bequemer und hochwertiger Schuhe;
- Durchführung allgemeiner Verstärkungsmaßnahmen;
- Vermeidung von Unterkühlung, rechtzeitige Behandlung jeglicher Pathologien im Körper.
Bei der Sekundärprävention geht es darum, einer Verschlimmerung einer bestehenden Osteochondrosis dissecans vorzubeugen. Als wichtigste Präventionspunkte gelten:
- Begrenzung der Gelenkbelastung;
- Verweigerung von Sportarten wie Laufen, Leichtathletik, Gewichtheben, Gymnastik, Basketball, Volleyball, Fußball;
- Korrektur beruflicher Merkmale, Vermeidung von langem Stehen, häufigem Hocken, regelmäßiges Treppensteigen;
- Überprüfen Sie Ihre Ernährung, vermeiden Sie Hungern, vermeiden Sie fettige und eintönige Speisen und stellen Sie sicher, dass der Körper wichtige Mikroelemente und Vitamine erhält.
Bewegungstherapie sollte nur unter ärztlicher Aufsicht durchgeführt werden. Richtige Übungen sollen den Bewegungsapparat nicht belasten, sondern Kraft und Elastizität der Gelenke wiederherstellen, die Durchblutung beschleunigen und Stoffwechselprozesse verbessern.
Auf Empfehlung eines Arztes können Sie Massagesitzungen für verschiedene Muskelgruppen durchführen.
Prognose
Osteochondrosis dissecans ist ein schwieriges orthopädisches Problem, da es trotz neuer Entwicklungen auf diesem Gebiet schwierig ist, es zu erkennen und zu behandeln.
Die Prognose der Erkrankung kann von der Art der Behandlung (medikamentös, chirurgisch), der Reife der Wachstumszonen, der Lokalisation, Stabilität und Größe des abgetrennten Elements sowie der Integrität des Knorpels abhängen. Im Kindesalter ist der Krankheitsverlauf meist günstig: Osteochondrosis dissecans spricht bei Kindern gut auf die Behandlung an. Im Erwachsenenalter ist eine frühzeitige Diagnose der Pathologie wichtig, die sich direkt auf die Langzeitprognose auswirkt. Der ungünstigste Verlauf wird bei Patienten mit Komplikationen sowie mit einer Pathologie des lateralen Femurkondylus beobachtet.

